La apnea del sueño es un trastorno que se caracteriza porque la persona que lo padece deja de respirar durante unos segundos cuando duerme o tiene una respiración más superficial.
La mayor parte de los afectados por este problema no lo saben, pero sufren una serie de síntomas que a menudo les desconcierta y asocian con otro tipo de dolencias.
El síndrome de apnea obstructiva del sueño (SAOS), es el tipo más común de apnea y afecta a un 6-8 por ciento de la población adulta.
Se caracteriza porque provoca pequeños despertares que pasan inadvertidos y dan como resultado un sueño de mala calidad y nada reparador.
Este es el motivo por el que la persona que la padece se siente cansada durante el día sin saber por qué. Sin embargo, este no es su único síntoma y puede acarrear problemas de salud serios. Te contamos los tipos de apnea que existen y cómo afecta a tu vida.
Tiempo estimado de lectura: 10 minutos aproximadamente.
1. Tipos de apnea del sueño
Al dormir los músculos de la lengua y el paladar mantienen abierta la vía respiratoria. Cuando estos músculos se relajan se produce un estrechamiento de la vía que provoca ronquidos y, si se relajan aún más la vía se obstruye provocando dificultades para respirar.
Como el aire no entra en los pulmones el cerebro no recibe suficiente oxígeno y envía una señal de alerta al cuerpo para que se despierte.
La apnea obstructiva del sueño (SAOS), es el tipo de apnea más frecuente y la fragmentación del sueño se produce porque se dan varios episodios de oclusión completa (apnea) o parcial (hipopnea) de la vía respiratoria.
Su duración es variable pero se pueden llegar a producir cientos de episodios durante la noche, lo que hace imposible un sueño profundo.
Día a día y año a año sus efectos se dejan sentir en el sistema nervioso central. Además, está directamente relacionada con enfermedades cardiovasculares y vasculares cerebrales.
El síndrome de apneas e hipopneas del sueño (SAHS), es un concepto propuesto por el Documento de Consenso impulsado en el año 2005 por el Grupo Español del Sueño (GES) y la Sociedad Española de Neumología y Cirugía Torácica (SEPAR), que engloba los diferentes tipos de apnea del sueño en un único término.
Clínicamente hablando, las definiciones de los episodios respiratorios o tipos de apnea del sueño que propone la SEPAR son:

Promoción
Dormir mal y algunos dolores de cuello y espalda se retroalimentan. Te duele más porque duermes mal y duermes mal porque te duele. Conoce el colchón que te ayuda a dormir mejor, sin pasar calor, mejorando tu postura y distribuyendo mejor tu peso corporal. SABER MÁS
2. ¿Cómo saber si tenemos apnea del sueño?
Debemos sospechar de la existencia de apnea del sueño si observamos la denominada “triada clínica”. Está formada por ronquidos, hipersomina diurna y pausas en la respiración observadas por la persona que duerme con nosotros.
Se puede considerar que padecemos este trastorno si las interrupciones duran más de 10 segundos y se producen más de siete veces a la hora.
La expresión del estrechamiento de la faringe es el ronquido y se produce porque hay una vibración de las paredes de la faringe, el velo del paladar y la campanilla.

El ronquido comienza siendo suave pero progresivamente va aumentando su intensidad porque los músculos respiratorios intentan vencer la escasez de aire. El periodo de apnea tiene lugar cuando la faringe se colapsa. En ese momento el nivel de oxígeno en sangre baja y sube la concentración de CO2, comenzando el esfuerzo respiratorio.
Aparece un ronquido fuerte que marca el final de la apnea y el restablecimiento de la ventilación normal. Comienza un nuevo ciclo de sueño.
Estos episodios se producen varias veces a lo largo de la noche, a veces acompañados por sacudidas del cuerpo, movimientos bruscos o despertares súbitos. Se han registrado casos de sonambulismo, hablar en sueños o caerse de la cama.
3. Desequilibrio de la arquitectura del sueño
El sueño está formado por una serie de fases cíclicas que se repiten varias veces a lo largo de la noche. Con la apnea se produce una fragmentación del sueño porque cada episodio termina con un micro despertar, más o menos perceptible.
Al romper la arquitectura natural del sueño se producen importantes desajustes en nuestro organismo. El más evidente es la sensación de no haber descansado. Es un efecto muy real pero suele desconcertar a quien sufre de apnea porque no recuerda haberse despertado.
La somnolencia y cansancio provocan dolor de cabeza, sequedad de boca y son un peligro en el día a día.

Según datos de la DGT, la somnolencia interviene, directa o indirectamente, entre el 1 y el 30% de los accidentes de tráfico en España. Lo mismo ocurre con los accidentes laborales, que se vinculan frecuentemente con la somnolencia.
Además, los episodios de apnea suelen tener lugar en las fases de sueño profundo, lo que las acorta notablemente. Si se prologa en el tiempo, la falta de sueño profundo tiene repercusiones importantes como deterioro cognitivo e intelectual, disminución de la habilidad motora, así como trastornos de la conducta y personalidad.
Y es que las funciones que el sueño tiene en nuestro cuerpo son muy importantes y al restarle calidad a éste, estamos perjudicando nuestra salud a muchos niveles. Mientras dormimos, el organismo se recupera del desgaste diario regenerando tejidos. De igual modo el cerebro lleva a cabo multitud de tareas vitales.
Necesitamos un descanso de calidad cada noche para evitar desajustes que pueden ser la causa directa de muchas enfermedades.
4. Factores de riesgo de padecer apnea del sueño
Los mecanismos fisiopatológicos del SAHS son complejos pero existen tres factores implicados:
• Muscular: Se produce una pérdida del tono muscular.
• Anatómico: La vía aérea se estrecha por diferentes motivos como la acumulación de grasa en la zona del cuello, engrosamiento de la base de la lengua o el paladar, bocios, desviación del tabique nasal, pólipos…
• Neurológico: El control de la respiración durante el sueño es involuntario y se mantiene por una serie de reflejos protectores. En la apnea, se produce un déficit de estos reflejos.
La obesidad está directamente relacionada con la apnea del sueño porque hace que la musculatura que mantiene abierta la vía respiratoria superior funcione mal. Por lo tanto, mantener el peso adecuado es la primera recomendación que se hace a quienes padecen apnea del sueño.
Sin embargo, la relación entre la obesidad y la apnea no es tan sencilla y a menudo se retroalimentan.
Al modificarse el ciclo del sueño se produce una alteración en la producción de las hormonas que regulan el apetito, lo que se traduce en un desorden metabólico que favorece la aparición de sobrepeso.
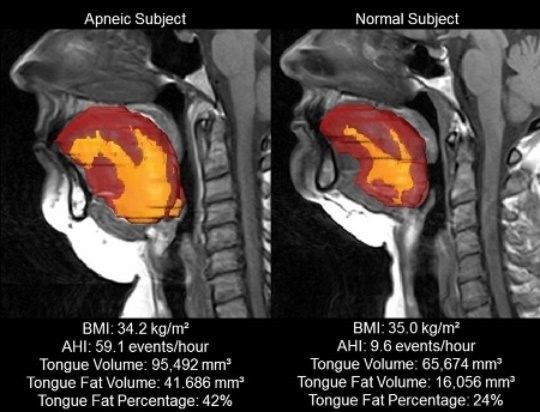
Un reciente estudio publicado en Sleep, mostró que los sujetos obesos con apnea del sueño tienen un mayor volumen y cantidad de grasa en la lengua que los individuos obesos sin apnea. Se podría decir que la obesidad causa apnea del sueño, pero ésta complica la obesidad.
Otro factor a tener en cuenta es la postura a la hora de dormir, ya que las apneas obstructivas se producen con mayor facilidad si dormimos boca arriba. En esta posición la musculatura se relaja y se produce un desplazamiento hacia atrás de la lengua.
5. Enfermedades asociadas a la apnea del sueño
Un investigación mostró que más del 70 por ciento de los pacientes con hipertensión arterial sufren apnea del sueño. La mayor parte de ellos no están diagnosticados.
La hipertensión arterial es el principal factor de riesgo para el desarrollo de enfermedades cardiovasculares como anginas de pecho, infartos, trombosis y accidentes cerebro vasculares.
Las apneas obstructivas también tienen un gran impacto en la correcta secreción hormonal, provocando disminución de la libido, frecuencia en la micción nocturna de orina y aumento de peso.
También interfieren en el correcto crecimiento de los niños que la sufren, porque la hormona del crecimiento se produce durante el sueño.
Algunos estudios han mostrado como el estrés oxidativo aumenta en pacientes que tienen apnea del sueño. El estrés oxidativo se relaciona con enfermedades como la diabetes, el lupus, algunos tipos de cáncer, Alzheimer… así como con el envejecimiento prematuro.
Promoción
Dormir mal y algunos dolores de cuello y espalda se retroalimentan. Te duele más porque duermes mal y duermes mal porque te duele. Conoce el colchón que te ayuda a dormir mejor, sin pasar calor, mejorando tu postura y distribuyendo mejor tu peso corporal. SABER MÁS
6. Diagnóstico y tratamiento de la apnea del sueño
La prueba que permite identificar si se padece apnea del sueño es la polisomnografía, una técnica que incluye un amplio registro de variables neurofisiológicas y cardiorrespiratorias, así como un ECG.
El paciente suele pasar la noche en la unidad del sueño del centro hospitalario para someterse a esta prueba. Se le aplican unos sensores en el cuero cabelludo y en ciertas partes del cuerpo y la cara, así como sensores para registrar la función cardiorrespiratoria.
Durante el sueño se va registrando la actividad del cerebro, de la respiración, la actividad muscular, el ritmo cardiaco, el flujo aéreo de la nariz y boca, el esfuerzo ventilatorio, los niveles en sangre de oxígeno… Es muy eficaz y precisa.
Existe otra prueba que se puede realizar en el domicilio del paciente y también permite obtener un diagnóstico certero. Es la poligrafía cardiorrespiratoria nocturna no vigilada, un sistema portátil con el que se estudian un buen número de variables para identificar la apnea del sueño. Si se realiza bajo supervisión médica es mucho más precisa.
Una vez diagnosticada la apnea puede tratarse de diferentes formas, dependiendo del origen y en función de su gravedad.
Las medidas generales pasan por el control del sobrepeso, así como por el mantenimiento de una correcta higiene del sueño.
Es importante evitar el café y otros estimulantes a partir de las seis de la tarde y no se debe consumir alcohol, sedantes o fármacos hipnóticos. La regularidad en los horarios ayuda a no romper el ritmo natural de vigilia-sueño. También hay que procurar dormir de lado para evitar la obstrucción de las vías respiratorias.
El especialista nos indicará si tenemos alguna anomalía en las estructuras de las vías aéreas.
Si es así, es posible que nos recomiende un tratamiento quirúrgico adaptado a nuestra anatomía. No suele ser el abordaje habitual para este problema, ya que sus resultados no son predecibles con facilidad.
También existen unos dispositivos intraorales que aumentan el espacio de la vía aérea superior, porque producen un pequeño adelantamiento de la mandíbula. Se usan en casos de apnea leve o moderada.
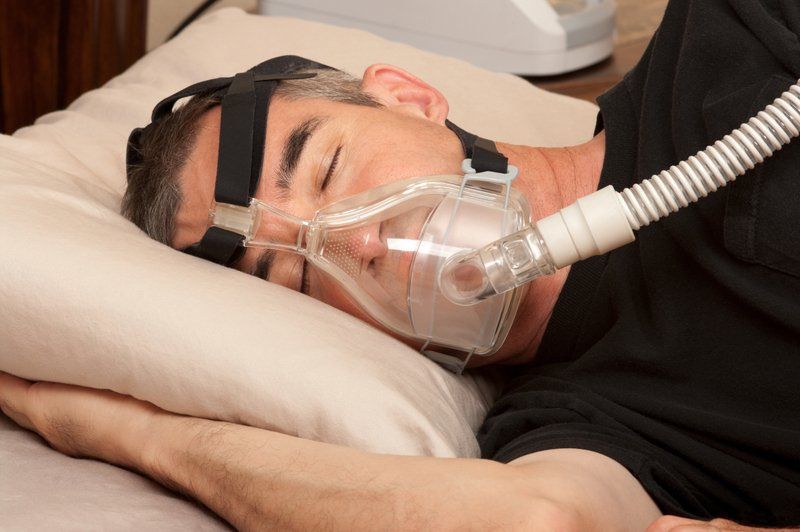
El tratamiento más efectivo para la apnea es el CPAP (presión positiva continua en la vía aérea). Se trata de una mascarilla nasal que se coloca por la noche e impide el colapso del tracto respiratorio.
Es muy eficaz para acabar con los ronquidos y los todos problemas asociados a la apnea. Sólo se emplea si los episodios de apnea son recurrentes, pero no tiene ningún tipo de contraindicación. Tan sólo hay que acostumbrarse a llevarla al menos cuatro horas cada noche.
Según la Evaluación sanitaria y socioeconómica del síndrome de apneas e hipoapneas del sueño (SAHS) en España, elaborada por la Sociedad Española del Sueño (SES), en España, de 5 a 7 millones de personas tienen una apnea-hipopnea (IAH) anormal y entre 1.200.000 y 2.150.000 personas sufren un SAHS relevante.
Estamos ante una dolencia muy extendida que no siempre recibe la atención que merece. La mayor parte de la veces porque se confunde con otras patologías. Es importante que si notamos cualquier síntoma que nos lleve a pensar que podemos padecer apnea, acudamos a nuestro médico de atención primaria para que lo valore.
AVISO IMPORTANTE: La información contenida en este blog no sustituye en ningún caso a la dada por un profesional médico. Ante cualquier duda, consulta con tu médico de cabecera o especialista.







Deja tu comentario